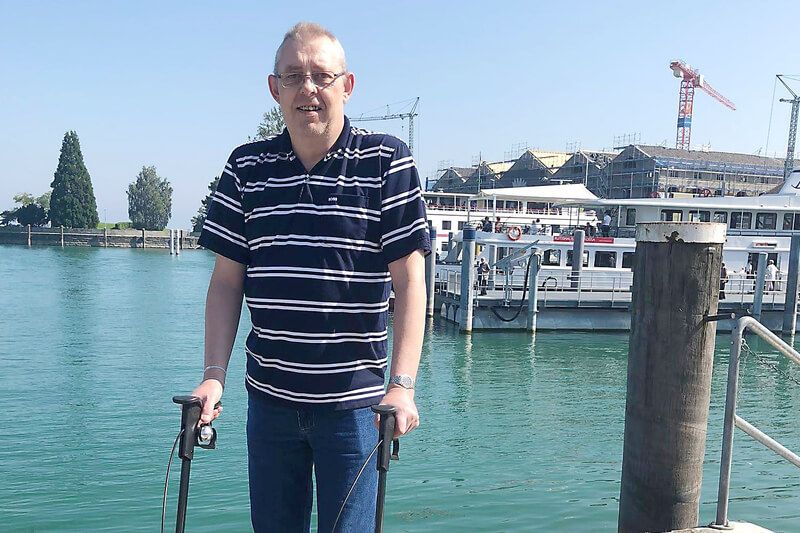
Peter

«Es wäre für Schmerzbetroffene wie mich eine riesige Erleichterung, wenn die Krankenkassen die Cannabis-Rezepte bezahlen würden.»
Wenn Peter auf sein bisheriges Leben zurückschaut, dann ist es ganz klar in zwei Teile und zwei Zustände geteilt. Die Zeit vor dem Hirnschlag und danach. Und das Leben ohne und mit nahezu unerträglichen Schmerzen.
Peter erleidet im Jahr 2006 mit 36 Jahren einen Hirnschlag. Vorausgegangen war dem ein «nicht allzu gesunder Lebensstil», wie er selbst sagt – rauchen, Alkohol und lange Arbeitsschichten bis tief in die Nacht. Verantwortlich für den Hirnschlag war jedoch etwas anderes: ein ovales, rund Zwei-Franken-grosses, unentdecktes Loch in einer seiner Herzscheidewände. Fälschlicherweise wurden bei ihm jahrelang Asthma und Allergien diagnostiziert – dennoch wurde sein Herzfehler trotz häufiger medizinischer Kontrollen nicht entdeckt. Das Loch in seinem Herzen führt dazu, dass sich dort ein Blutgerinnsel bildet, das ins Hirn wandert. «Zu jener Zeit war ich so glücklich wie noch nie in meinem Leben. Ich war stellvertretender Geschäftsführer in einem Irish Pub in Estavayer-le-Lac und verliebt in einer neuen Beziehung», erzählt Peter. Nach einer langen Arbeitsschicht legt er sich neben seiner Freundin schlafen. Am nächsten Morgen wacht er mit Lähmungen auf der linken Körperseite auf, seine linke Hand zeigt starke spastische Verkrampfungen, seine linke Gesichtshälfte «hängt» herunter. Seit dem Schlaganfall sind womöglich schon mehr als sechs Stunden vergangen – wo doch jede Minute zählt, um Schädigungen am Hirn zu vermeiden. Peter wird mit dem Rettungswagen ins Spital Payerne gefahren und anschliessend mit dem Helikopter ins Universitätsspital Lausanne verlegt. Dort kann das Gerinnsel gelöst werden, Peter überlebt.
Das Martyrium beginnt
Peter muss nicht lange im Spital bleiben. Und auch seine Lähmungen lassen wieder nach. Kurz hat er die Hoffnung, mit Hilfe von Physio-, Ergo- und Logopädie wieder an sein gewohntes Leben anknüpfen zu können. Leider währt diese Hoffnung nicht lange. Rund einen Monat nach seinem Hirnschlag verspürt Peter zum ersten Mal brennende Schmerzen in den Fingerspitzen seiner linken Hand. «Wie wenn man auf eine heisse Herdplatte langt. Nur die ganze Zeit», beschreibt er die Empfindung. Ein Jahr später haben diese sogenannten peripheren neuralgischen Schmerzen einhergehend mit einer starken Allodynie, bereits seine ganze Hand «im Griff». Peter kann nichts berühren, ohne vor Schmerzen fast aufzuschreien. Die Kleidung auf seiner linken Körperseite brennt wie Feuer. Peter hat es sich deshalb angewöhnt, ein weites Gewand zu tragen, das an traditionelle arabische Kleidung erinnert. Und er schneidet alle Bündchen ab. Denn alles, was direkt auf der Haut aufliegt, tut weh. Die ersten eineinhalb Jahre nach dem Hirnschlag breiten sich die Schmerzen immer weiter über seine linke Hälfte aus. Peter macht Ergotherapie, versucht es mit «Hasenfelltherapie» oder Spiegeltherapie. Alles mit dem Ziel, die Schmerzen zu mindern. Nichts nützt. Nur starke Schmerzmedikamente verschaffen ihm etwas Linderung.
Rund ein Jahr nach seinem Hirnschlag wird das Loch in Peters Herzen mithilfe einer minimalinvasiven Operation verschlossen. «Nach einem Tag war ich wieder aus dem Spital draussen. Was alles wäre mir erspart geblieben, wenn es entdeckt worden wäre?», fragt er sich manchmal. Die neuropathischen Schmerzen jedoch bleiben und werden immer schlimmer. Peter werden immer stärkere Schmerzmittel verschrieben. Zeitweise erhält er Infusionen des Schmerzmittels Ketamin und Propofol intravenös, die ihm jedoch nur zwei bis drei Tage Linderung verschaffen. Zwei Jahre nach dem Hirnschlag nimmt er zum ersten Mal Oxycontin ein: Dessen Wirkung setzt nach rund einer halben Stunde ein. Es wird als retardierendes Medikament eingenommen, das heisst der Wirkstoff wird nach und nach abgegeben. Somit bleibt die Wirkung über mehrere Stunden erhalten. Parallel dazu wird ihm das schnell wirkende, morphin-haltige Sevredol verschrieben. Die Kombination aus den beiden Medikamenten senkt Peters Schmerzlast. Nur gibt es ein Problem: Oxycontin ist ein Opiat und macht schnell abhängig. Auch muss Peter seine Medikamentendosis ständig erhöhen – bis auf 300 Milligramm pro Einnahme. Bei Überdosierung kann es zu Atemstillstand kommen. In den USA sind Medikamente mit dem Wirkstoff Oxycodon, der in Oxycontin enthalten ist, eine der Ursachen der derzeit um sich greifenden Opiat-Krise. Diese fordert jährlich zehntausende Leben. Trotz der Gefährlichkeit und des hohen Suchtpotenzials werden Medikamente mit dem Wirkstoff auch hierzulande verschrieben – wenn auch unter strengen Bedingungen.
Der «verkabelte» Peter
Da Peters Schmerzniveau stets sehr hoch ist, erhält er als erster Patient in der Schweiz, im Jahr 2010 während einer siebenstündigen Operation einen Motor Cortex-Stimulator (MCS) nach Hirnschlag eingepflanzt. Ansonsten wird diese Technik bei Parkinson-Patienten angewendet. Dieser stimuliert über Elektroden, die oberhalb der Gehirnoberfläche implantiert werden, gezielt die Hirnregionen, die für die schmerzhaften Körperteile zuständig sind. Peters Motor Cortex-Stimulator läuft – für ihn nicht merkbar – jeweils für eine Stunde, macht dann wieder eine Stunde Pause und auch nachts ist er nicht in Betrieb. Eine Zeit lang verspürt Peter dank des Stimulators rund 35 Prozent weniger der brennenden Schmerzen im Gesicht und auf dem Rücken. Fünf Jahre später wird eine weitere Therapie bei Peter angewendet. Im bekannten Paraplegiker-Zentrum Nottwil erhält er einen Spinal Cord Stimulator (SCS). Dieser soll die Nervenbahnen zwischen dem vierten und fünften Halswirbel stimulieren und Peters Schmerzen lindern. Die Operation gelingt und auch die Schmerzen lassen vorerst nach. Leider ist Peter durch die Opiat-Einnahme so untergewichtig, dass der Spinal Cord Stimulator «ungenau» arbeitet. So stimuliert er nicht nur die gewollten Nerven, sondern auch andere Nervenbahnen. Die Folge ist eine schmerzhafte Schleimbeutelentzündung am Knie, welche eine weitere Operation nach sich zieht. So muss Peter die Stimulation des SCS auf ein Minimum beschränken, so dass das Implantat leider nicht seine volle lindernde Wirkung entfalten kann.
Ein Leben im Opiat-Nebel
Trotz aller Bemühungen, Therapien und der zwei Implantate: Peters schlimme neuropathische Schmerzen bleiben. Hinzu kommen Schmerzen am Iliosakralgelenk sowie Arthrose und eine schlimme Schleimbeutelentzündung, denn Peter kann zum Schlafen nur auf seiner nicht-schmerzenden rechten Seite liegen. 15 Jahre lang nimmt er Opiate ein. Diese «zerstören» seinen Körper nach und nach, wie er sagt. Ihn quälen Verstopfung, er magert auf 55 Kilogramm bei 1.80 m ab und entwickelt einen medikamentösen Tremor, ein starkes Zittern der Hände. Und Peter ist nicht mehr er selbst: Die Medikamenteneinnahme verändert seinen Charakter. Er ist reizbar, depressiv und seine Emotionen stumpfen ab. So sehr, dass er nicht einmal richtig um seine geliebte Mutter trauern kann, als sie 93-jährig im Frühling 2023 stirbt. «Innerlich zerriss es mich schier. Aber es kam nichts raus – keine einzige Träne, kein Schluchzen, kein Schrei, nichts.» Peter entscheidet: So kann es nicht weitergehen. Er möchte loskommen von seiner Schmerzmitteln.
Raus aus der Abhängigkeit – unter Narkose
Peter recherchiert lange – und findet schliesslich Opiostop. Eine Möglichkeit, unter Narkose einen Medikamentenentzug zu machen. Am 24. Juni 2023 wird ihm unter Narkose der Wirkstoff Naloxon verabreicht – ein «Gegengift» zu den Opiaten, die er jahrelang eingenommen hat. Bis zu diesem Zeitpunkt waren neun Stunden Narkose für die Patientinnen und Patienten Rekord. Bei Peter waren es erstmals 18 Stunden. Eine Krankenschwester erzählt ihm später, er habe sich unter Narkose aufgebäumt und gewunden. Anschliessend schlägt der «kalte Entzug» zu: Peter plagen Wochen unbeschreibliche Entzugsschmerzen sowie Entzugserscheinungen. Eineinhalb Tage ist er im Delirium, nackt, da er nicht mal das Spitalhemd am «brennenden» Körper erträgt. Er hat Muskelkrämpfe, Magen- und Darmkrämpfe, friert über zehn Tage lang und sämtliche Nahrungsmittel schmecken für Tage grauenvoll.
Nach dem Entzug der Höhenflug
Als die erste harte Zeit überstanden ist, erlebt Peter eine zweite Jugend. Die körpereigenen Endorphine zeigen ihre Wirkung. Er hört Musik aus Teenagertagen, fühlt sich besser und die Beziehung zu seiner Partnerin und seinem Hund, der 13-jährigen Nahla, intensiviert sich. Endlich kann er um seine Mutter trauern. «15 Jahre lebte ich wie in einem Kokon, jetzt kommt ein Schmetterling zum Vorschein», erzählt er. Statt Opiate einzunehmen, raucht Peter medizinischen Cannabis, was seine Stimmung aufhellt.
Der Opiat-Entzug hat zwar Peters Seelenleben verbessert, die Schmerzen aber haben sich verstärkt. Sogar Sonne und Wind brennen höllisch auf seiner Haut. Am liebsten geht er mit seiner Hündin Nahla im Wald spazieren, wenn es bedeckt und windstill ist. Dort kann er entspannen: Er spaziert von Sitzbank zu Sitzbank, nimmt ein paar Züge Cannabis und kann für einige Minuten seine Schmerzen verdrängen. Doch die meiste Zeit über leidet Peter. Er verlässt nur noch selten das Haus, lebt – abgesehen von seiner Partnerin und wenigen verbliebenen Freund*innen – isoliert. «Wenn man so lange medikamentenabhängig war wie ich, bleiben nur wenige Kontakte übrig. Denn die Medikamente machen, dass man wie unter einem ständigen Schleier lebt. Sie lullen ein, machen passiv. Das Einzige, was mich am Leben erhalten hat, waren meine Freundin und meine Hündin Nahla», sagt er traurig.
Eine Computertomografie mit schweren Folgen
2024 wird bei Peter eine routinemässige Computertomografie der Niere durchgeführt. Das dabei verwendete Kontrastmittel schädigt seine bereits strapazierten Nervenbahnen weiter. Seitdem plagen Peter nicht nur auf der Hautoberfläche, sondern auch inwendig Schmerzen im Mund, in der Speiseröhre und im Magen neuropathische Schmerzen. Peter ernährt sich seitdem nur von flüssiger Nahrung laktosefreien Protein-Drinks – feste Nahrung schmerzt ihn zu sehr und das Schlucken wird fast unmöglich. «Ich habe Magenkrämpfe, Schweissausbrüche und die inneren Nervenschädigungen schmerzen enorm. Wie wenn einem jemand den Magen mit einem Messer aufschneidet», beschreibt er seine neuropathischen Schmerzen. Um die Drinks einzunehmen, neigt er den Oberkörper auf die rechte, nicht schmerzende Seite. Vom schmerzlindernden Cannabis kann er nur noch drei bis vier Züge am Stück nehmen, dann werden die Schmerzen in Mund und Rachen zu stark. Möglicherweise wird Peter zukünftig eine Magensonde brauchen. «Gar nicht mehr trinken und essen zu können, ist eine schlimme Vorstellung für mich. Besonders, da ich dank meiner Cannabis-Therapie wieder mehr Appetit und sogar sechs Kilogramm zugenommen habe», erzählt er.
Der Kampf mit der Krankenkasse
Obwohl Peter offiziell als austherapiert gilt und medizinischer Cannabis sehr positive Auswirkungen auf seine körperliche und seelische Verfassung hat, ist die Kostengutsprache bei seiner Krankenversicherung für medizinisches Cannabis auf Rezept hängig. Der erste Antrag wurde nach nur zehn Tagen abgelehnt, doch Peter ging in Rekurs. «Es ist so mühsam. Die schädlichen Opiate wurden mir bezahlt, aber bei medizinischem Cannabis muss ich die erheblichen Kosten selbst tragen. Zudem kann ich den medizinischen Cannabis nicht einfach in einer Apotheke holen, sondern muss ihn mir illegal besorgen. Obwohl es mir nachweislich hilft. Ist das fair?», fragt Peter. Beim sogenannten Wiedererwägungsgesuch hat er seiner Krankenversicherung einen wegweisenden Bundesgerichtsentscheid beigelegt. Zudem hat er das Rezept seiner Neurologin – nicht wie zuvor der Hausärztin – beigefügt, um die Dringlichkeit zu bekräftigen. Peter gibt die Hoffnung nicht auf, dass die Kostenübernahme dieses Mal bewilligt wird.» Medcan drückt ihm die Daumen und setzt sich weiterhin für den erleichterten Zugang zu medizinischem Cannabis ein – für Menschen wie Peter.
Wissenswertes zu Opiaten
Opioid-Krise in den USA
Die Opioid-Krise in den USA hat in den letzten Jahrzehnten dramatische Ausmaße angenommen und ist zu einer der größten Gesundheitskrisen des Landes geworden. Ursprünglich wurden Opioide zur Schmerzlinderung bei schweren Erkrankungen wie Krebs eingesetzt, doch ihre weitverbreitete Verschreibung für chronische Schmerzen führte zu einem übermäßigen Verbrauch und Missbrauch. Die USA kämpfen mit einer Epidemie von Opioidabhängigkeit, Überdosierungen und Todesfällen. Ein Großteil dieser Probleme resultiert aus der leichtfertigen Verschreibung von Medikamenten wie Oxycodon, Fentanyl und Hydrocodon durch Ärzt:innen. Einige Patient:innen geraten in einen Teufelskreis aus Abhängigkeit und missbräuchlichem Konsum, während andere ihre verschriebenen Medikamente illegal weiterverkaufen.
Die Opioid-Krise in den USA ist ein vielschichtiges und multifaktorielles Problem, das sich über mehrere Jahrzehnte hinweg entwickelt hat. Eine der Hauptursachen für die Krise war die aggressive Vermarktung von verschreibungspflichtigen Schmerzmitteln durch pharmazeutische Unternehmen in den 1990er Jahren. Diese Unternehmen versicherten Ärzt:innen und Patient:innen, dass Opioide wie Oxycodon und Hydrocodon nicht süchtig machend seien, was sich später als irreführend herausstellte.
Die Auswirkungen der Opioid-Krise sind verheerend. Millionen von Amerikanern sind von Opioiden abhängig geworden, was zu einer starken Zunahme von Überdosierungen und Todesfällen geführt hat. Die Krise hat auch erhebliche soziale und wirtschaftliche Folgen. Familien werden zerrissen, Kinder werden zu Waisen, und ganze Gemeinden leiden unter den Auswirkungen von Drogenmissbrauch und -abhängigkeit. Das Gesundheitssystem wird durch die Kosten für die Behandlung von Opioidabhängigkeit stark belastet, während die Produktivität am Arbeitsplatz sinkt und die Kriminalitätsrate steigt.
Die Bewältigung der Opioid-Krise erfordert ein koordiniertes Vorgehen auf mehreren Ebenen. Dazu gehören Maßnahmen zur Reduzierung der übermäßigen Verschreibung von Opioiden, die Bereitstellung von Behandlungsmöglichkeiten für Menschen mit Opioidabhängigkeit, die Förderung von Präventionsmaßnahmen und die Bekämpfung des illegalen Drogenhandels. Die USA haben verschiedene Maßnahmen ergriffen, darunter die Einführung von Richtlinien zur Verschreibung von Opioiden, die Förderung von Medikamenten zur Behandlung von Opioidabhängigkeit wie Methadon und Buprenorphin, sowie verstärkte Maßnahmen zur Bekämpfung des Drogenhandels und zur Überwachung von Verschreibungen. Trotz dieser Bemühungen bleibt die Opioid-Krise eine der drängendsten Gesundheits- und sozialen Herausforderungen des Landes.
Opiatverschreibung in der Schweiz
Im Gegensatz dazu geht die Schweiz anders mit der Verschreibung von Opioiden um. Dort werden Opioide wie Morphin, Oxycodon und Fentanyl in der Regel nur von Ärzt:innen verschrieben, um akute oder chronische Schmerzen zu behandeln, insbesondere bei schweren Erkrankungen oder nach Operationen. Die Verschreibung und Verwendung dieser Medikamente erfolgt unter strenger ärztlicher Aufsicht und oft in Verbindung mit anderen Therapien wie Physiotherapie oder psychologischer Betreuung.
Ein weiterer wichtiger Unterschied liegt im Kostenmanagement. In der Schweiz werden verschriebene Opioide in der Regel von der Krankenkasse übernommen, was den Zugang für Patient:innen erleichtert und sicherstellt, dass finanzielle Hürden nicht zu einer unzureichenden Behandlung führen. Dieses Modell hilft dabei, sicherzustellen, dass Menschen, die diese Medikamente benötigen, sie erhalten, ohne auf illegale Quellen zurückgreifen zu müssen.
In der Schweiz gibt es natürlich auch Fälle von Opioidabhängigkeit und Missbrauch, aber das Ausmaß ist im Vergleich zu den USA deutlich geringer. Dies ist teilweise auf die strengeren Verschreibungsrichtlinien, die umfassendere medizinische Betreuung und die finanzielle Abdeckung durch die Krankenkassen zurückzuführen. Dennoch bleibt die Überwachung und Sensibilisierung für den verantwortungsvollen Umgang mit Opioiden eine wichtige Aufgabe, um möglichen Problemen vorzubeugen und Menschen wirksam zu unterstützen, die bereits von dieser Klasse von Medikamenten abhängig geworden sind.